Introduction
Le vieillissement de la population est un enjeu de santé publique depuis un certain nombre d’années. Cette transition démographique devient problématique dès lors que l’augmentation de la longévité n’est pas toujours accompagnée d’un vieillissement en bonne santé. Le rapport de l’OMS (Organisation Mondiale de la Santé, 2016) définit le « Vieillissement en bonne santé » comme « étant le processus de développement et de maintien des capacités fonctionnelles qui permettent aux personnes âgées de jouir d’un état de bien-être » (p. 14). Cependant, selon un rapport de la Direction de la recherche, des études, de l’évaluation et des statistiques (Drees), parmi la proportion de personnes âgées de 60 ans et plus vivant à domicile en France, on relève environ six millions d’individus avec au moins une limitation fonctionnelle (sensorielle, physique ou cognitive) ou une difficulté à se laver (Brunel & Carrère, Reference Brunel and Carrère2017). Cette perte d’autonomie engendre de lourdes conséquences financières, sociétales et humanitaires. Par exemple, le Cercle de l’Épargne a fixé le coût total de la dépendance en 2017 entre 41 et 45 millions d’euros, la moitié de ce chiffre étant dédiée aux dépenses de soins et un gros tiers étant dédié aux aides formelles pour les activités de la vie quotidienne (Le Cercle de l’Épargne, 2017). Il existe donc un enjeu humanitaire et économique à prévenir les incapacités physiques, sensorielles et cognitives des personnes âgées et à promouvoir le maintien d’une bonne santé tout au long de la vie. Dans cette perspective, le plan d’action de l’OMS 2016–2020 « Vieillir en bonne santé » présente comme objectifs de favoriser le vieillissement en bonne santé et d’adapter les systèmes de santé aux besoins des populations les plus âgées. La santé est elle-même définie par l’OMS comme étant « un état de complet bien-être physique, mental et social et ne consiste pas seulement en une absence de maladie ou d’infirmité » (OMS, 1946). Ainsi, dans son rapport, l’OMS préconise la prévention des incapacités physiques et intellectuelles des personnes âgées et parallèlement la promotion de leur bien-être subjectif (OMS, 2016).
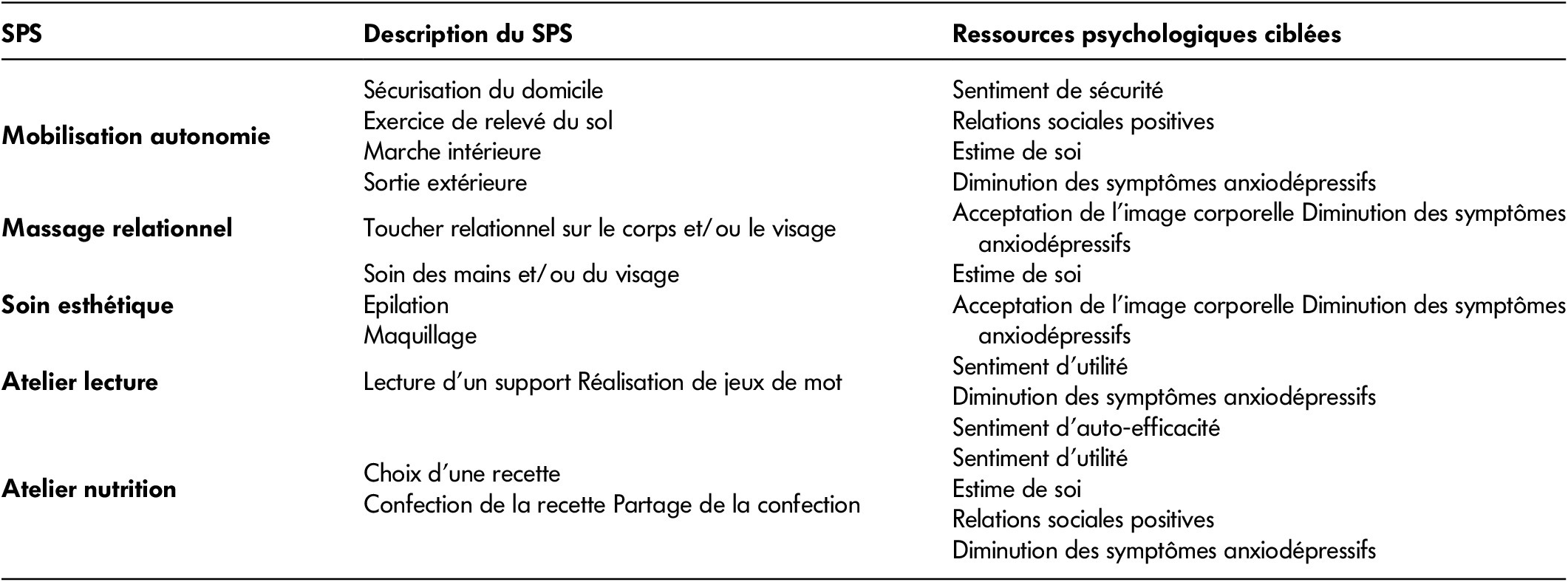
Dans ce contexte de vieillissement démographique et en réponse aux recommandations de l’OMS, un Service de Soins Infirmiers à Domicile (SSIAD), très impliqué dans le maintien de l’autonomie de ses usagers, a souhaité développer en novembre 2017 et en parallèle des soins de nursing habituels (soins d’hygiène) un véritable programme d’activités en direction des personnes âgées à domicile dénommé le Pôle Bien-Être Autonomie (Pôle BE-A). Dans l’objectif de préserver l’autonomie de cette population qui présente déjà des incapacités physiques, les aides-soignants de ce SSIAD proposent à leurs usagers cinq Soins de Prévention et de Soutien (SPS) visant à l’amélioration de leur niveau de bien-être subjectif et pour lesquels ils ont tous été formés : atelier lecture, soins esthétiques, massages relationnels, atelier nutrition et mobilisation autonomie. Chacune des activités proposées a été conçue pour augmenter certaines ressources psychologiques favorisant le bien-être (sentiment de maîtrise, estime de soi, appartenance sociale, sens donné à la vie, etc.). Par exemple, non seulement le massage et l’esthétique peuvent permettre de réduire les douleurs, mais ils peuvent contribuer à améliorer l’estime de soi et l’image corporelle des personnes âgées. Ainsi, ces différentes interventions peuvent permettre aux personnes âgées de satisfaire leurs besoins psychologiques comme de retrouver une estime de soi, de renforcer le sens donné à la vie ou l’acceptation de soi (voir Tableau 1).
Tableau 1: Description des cinq Soins de Prévention et de Soutien et des ressources psychologiques ciblées.
Ainsi, l’intérêt du Pôle BE-A est de proposer un programme de prévention de la perte d’autonomie auprès d’une population qui présente déjà certaines limitations fonctionnelles et qui, de ce fait, n’est pas prise en compte dans la plupart des interventions déjà validées. Ce programme est basé sur l’hypothèse innovante selon laquelle l’amélioration du bien-être de ces personnes serait un déterminant du maintien de leur autonomie. Deux mois après la mise en place de ce programme innovant, et dans une démarche de qualité, la Mutualité Française nous a sollicité afin d’évaluer l’impact de son programme en termes de bien-être et d’autonomie. La présente étude préliminaire, qui vise à évaluer l’efficacité de ce programme, permettra de tester quels construits et mesures associées sont les plus sensibles pour cette population particulière, mais aussi quelles sont possiblement les sous-populations les plus pertinentes à cibler, ainsi que l’importance du nombre de SPS effectués.
Interventions existantes en lien avec le concept d’autonomie
Les préoccupations politiques sur le vieillissement ont engendré de nombreuses interventions afin de prévenir la perte d’autonomie des personnes âgées. Par exemple, une synthèse de 2018 (Lamboy et al., Reference Lamboy, Cotton, Hamel and Soleymani2018) montre l’efficacité de certaines interventions sur le maintien de l’autonomie des personnes âgées à domicile. La promotion d’activité physique (comme la pratique d’exercices aquatiques ou l’entrainement aérobic) permet de renforcer les aptitudes fonctionnelles et cognitives essentielles au maintien d’une vie autonome. Des actions culturelles permettraient de réduire le nombre de chutes et les symptômes anxio-dépressifs. Les visites à domicile portant sur des thématiques de nutrition permettent de réduire l’isolement et d’améliorer la qualité de vie physique nécessaire au maintien de l’autonomie des aînés. D’autres interventions de prévention de la perte d’autonomie ont déjà été validées et appuient cette recherche. Une méta-analyse sur 159 essais (Gillespie et al., Reference Gillespie, Robertson, Gillespie, Sherrington, Gates, Clemson and Lamb2012) a montré que la sécurisation du domicile permettrait de réduire le taux de chute (OR = 0.81 ; IC à 95 % = 0.68–0.97) et le risque de chute (RR = 0.88 ; IC à 95 % = 0.80–0.96). Une autre méta-analyse de 2016 a conclu que l’entrainement physique (exercice d’aérobie) sur les personnes de 70 ans et plus a un effet significatif et positif sur la santé, le maintien des capacités physiques et cognitives et leur qualité de vie (Bouaziz et al., Reference Bouaziz, Vogel, Schmitt, Kaltenbach, Geny and Lang2017). Mais la majorité de ces interventions ne ciblent que des personnes âgées qui présentent un bon niveau de capacités physiques. Ces programmes deviennent donc inadaptés lorsqu’ils s’adressent à une population avec plusieurs limitations fonctionnelles (i.e., difficultés ou impossibilités de se lever, de se laver, de se déplacer, de faire ses courses ou encore de préparer à manger) et qui de ce fait requiert l’intervention d’un service de soin à domicile.
Par ailleurs, même si la notion d’autonomie dans le vieillissement fait généralement référence aux aptitudes physiques d’un individu, c’est-à-dire à la capacité de réaliser seul les gestes de la vie quotidienne nécessaires à la survie et au bien-être de l’individu (hygiène corporelle et alimentaire, mobilité) et lui permettant d’assurer une vie autonome au sein de la communauté (gérer son budget, utiliser les transports en commun), plusieurs travaux mettent en évidence l’intérêt de considérer pleinement les capacités cognitives et sociales des personnes âgées. Par exemple, pour certains auteurs, être autonome renvoie à être perçu comme un individu à part entière, à être capable d’agir et à être responsable de ses actes (Lindberg et al., Reference Lindberg, Fagerström, Sivberg and Willman2014). Dans un contexte de soin, comme c’est souvent le cas pour les personnes âgées à domicile, il semble important de prendre en compte le processus relationnel entre le patient et le soignant, c’est-à-dire de percevoir un patient comme étant autonome à travers son interaction avec le soignant (Lindberg et al., Reference Lindberg, Fagerström, Sivberg and Willman2014). D’autres chercheurs insistent sur l’importance de l’autonomie psychologique, ou la « volonté d’un individu d’exercer soi-même son pouvoir décisionnel et son pouvoir d’agir en tenant compte de trois facteurs : la dynamique de l’individu, les capacités personnelles et l’intégration sociale » (Lamy, Reference Lamy1993). L’autonomie psychologique est un ingrédient essentiel du vieillissement réussi ; elle permet notamment de renforcer l’estime de soi, l’engagement dans des activités et la satisfaction de vie (Lamy, Reference Lamy1993; Rakowski & Cryan, Reference Rakowski and Cryan1990). Ainsi, dans la présente étude, le concept d’autonomie est considéré à la fois sous des dimensions physiques et psychologiques, ce qui permet également d’être plus inclusif en termes de population et de pouvoir considérer des personnes âgées qui présentent déjà des limitations physiques.
Liens entre autonomie et bien-être en population âgée
Les différentes actions de prévention de la perte d’autonomie choisissent de cibler des éléments de santé physique, et laissent de côté un déterminant pourtant identifié comme central dans le maintien de l’autonomie : le bien-être (Guerrero-Escobedo et al., Reference Guerrero-Escobedo, Tamez-Rivera, Amieva and Avila-Funes2014; Stamm et al., Reference Stamm, Pieber, Crevenna and Dorner2016). De nombreuses recherches ont déjà montré la possibilité d’améliorer les niveaux de bien-être des personnes âgées, notamment en termes d’activités de loisirs et d’engagement social (Joulain et al., Reference Joulain, Alaphilippe, Bailly and Hervé2010). Par exemple, une étude montre que la pratique d’activités sociales et la pratique d’activités physiques diminuent significativement le niveau de dépression des personnes de 65 ans et plus (Joulain et al., Reference Joulain, Alaphilippe, Bailly and Hervé2010). D’autres auteurs ont démontré que des stimulations cognitives liées à la pratique d’activités de loisirs semblent plus efficaces que des stimulations plus conventionnelles sur l’amélioration des niveaux d’estime de soi (Grimaud, Taconnat, & Clarys, Reference Grimaud, Taconnat and Clarys2017). Enfin, plusieurs chercheurs insistent sur le lien étroit qu’il existe entre la pratique d’activités qui ont du sens pour les aînés et l’amélioration de leur bien-être, indépendamment de la fréquence de ces activités (Joulain et al., Reference Joulain, Alaphilippe, Bailly and Hervé2010; Reis et al., Reference Reis, Sheldon, Gable, Roscoe and Ryan2000). Le bien-être est la cible de beaucoup d’études sur le vieillissement et, au regard d’un certain nombre de travaux, la pertinence d’étudier le lien entre l’autonomie et le bien-être semble être avérée (Gale, Westbury, & Cooper, Reference Gale, Westbury and Cooper2018; Guerrero-Escobedo et al., Reference Guerrero-Escobedo, Tamez-Rivera, Amieva and Avila-Funes2014; Ryff, Reference Ryff1995). Cependant, s’agissant essentiellement d’études corrélationnelles, la possibilité que le bien-être puisse être un déterminant de l’autonomie semble empiriquement plus confuse. Néanmoins, au vu du nombre de personnes âgées qui présentent des limitations fonctionnelles, un intérêt certain pourrait être porté à l’étude du lien directionnel entre le bien-être et l’autonomie. La présente étude préliminaire représente une première étape dans ce sens.
Le concept de bien-être dans le vieillissement
La littérature en psychologie du vieillissement présente plusieurs théories modélisant les dimensions du bien-être, désormais conceptualisé comme un ingrédient essentiel du vieillissement réussi (Heckhausen, Wrosch, & Schulz, Reference Heckhausen, Wrosch and Schulz2010; Ryff & Keyes, Reference Ryff and Keyes1995). En Reference Ryff and Keyes1995, les travaux de Ryff décrivent que tout être humain a besoin de satisfaire six besoins fondamentaux pour prétendre au bien-être : l’autodétermination (penser et agir sans tenir compte de la pression sociale), les relations positives (avoir des relations satisfaisantes et de confiance), le sens donné à la vie (avoir des croyances et des objectifs qui donnent du sens à la vie passée et présente), l’acceptation de soi (attitude positive envers sa personnalité), la maîtrise de l’environnement (se sentir responsable) et le développement personnel (enrichir ses connaissances, se développer) (Ryff, Reference Ryff1995). Des travaux sur la motivation insistent sur la nécessité de renforcer la satisfaction de ces six besoins fondamentaux de la personne vieillissante afin de promouvoir son bien-être (Ryff, Reference Ryff1995). En 1998, d’autres auteurs redéfinissent le bien-être avec six autres dimensions : l’estime de soi, le bonheur, l’équilibre émotionnel, l’engagement social, la sociabilité et le contrôle de soi (Massé et al., Reference Massé, Poulin, Dassa, Lambert, Bélair and Battaglini1998). Puis en 2000, afin d’évaluer l’impact d’une intervention auprès des retraités, une représentation multidimensionnelle du bien-être est utilisée à travers différents indices : la satisfaction de vie, l’estime de soi, le sens à la vie, les affects positifs, les affects négatifs, la dépression, l’anxiété et le développement personnel (Dubé et al., Reference Dubé, Bouffard, Lapierre and Labelle2000). Ainsi, au regard de ces différentes représentations, il semble important d’adopter une conception étendue du bien-être. De plus, bien que le terme de bien-être soit régulièrement associé à plusieurs terminologies (subjectif, psychologique, émotionnel), il semble que la distinction entre ces différentes notions ne soit pas rigoureusement déterminée. Le terme de bien-être subjectif est utilisé dans la présente étude préliminaire pour sa conception plus large, comprenant à la fois une composante affective (affects positifs et négatifs) et une composante cognitive (satisfaction de vie). Le modèle de Ryff (Reference Ryff1995), complété par des indices de qualité de vie et d’estime de soi, caractérisera la composante cognitive du bien-être ; les mesures d’anxiété et de dépression définiront la composante affective. Enfin, une mesure du bien-être physique et psychologique permettra d’évaluer plus globalement le concept.
Objectifs de la présente étude
Sur la base de cette définition plus englobante du bien-être, différentes études scientifiques mettent en évidence que les dimensions du bien-être subjectif (e.g., estime de soi, sentiment de maîtrise, relations sociales positives, anxiété) ont un impact sur les réserves fonctionnelles des individus et donc, à terme, possiblement sur leur capacité à maintenir une vie autonome (Doba et al., Reference Doba, Tokuda, Saiki, Kushiro, Hirano, Matsubara and Hinohara2016; Gale et al., Reference Gale, Westbury and Cooper2018; Rodríguez-Díaz, Pérez-Marfil, & Cruz-Quintana, Reference Rodríguez-Díaz, Pérez-Marfil and Cruz-Quintana2016). Ainsi par exemple, les travaux sur la prévention des chutes montrent que les personnes âgées avec un haut sentiment d’auto-efficacité ou encore avec un faible niveau d’anxiété sont moins sujettes aux chutes (Gallagher et al., Reference Gallagher, Clarke, Loveland-Cherry, Ronis and Gretebeck2015; Morsch, Shenk, & Bos, Reference Morsch, Shenk and Bos2015). Ces travaux fournissent des bases indirectes venant soutenir la pertinence et la plausibilité de supposer un lien directionnel entre le bien-être et l’autonomie. La présente étude préliminaire représente une première étape en ce sens auprès d’une population qui présente déjà plusieurs limitations physiques et qui, de ce fait, échappe à la vigilance de la plupart des travaux sur l’autonomie qui se focalisent essentiellement sur une population présentant un bon niveau d’aptitudes physiques. En effectuant une première évaluation du Pôle Bien-Être Autonomie (i.e., programme innovant de renforcement du bien-être), la présente étude préliminaire permettra de tester quels sont les construits (autonomie psychologique et physique, bien-être physique et psychologique) et mesures associées (anxiété, dépression, qualité de vie, satisfaction des besoins fondamentaux, estime de soi) les plus sensibles dans le temps (trois mois) pour cette population particulière, quelles sont possiblement les sous-populations les plus pertinentes à cibler, ainsi que l’importance du nombre de SPS effectués.
Méthodologie
1. Participants
Les personnes ayant participé à cette étude étaient toutes des usagers du SSIAD régis par la Mutualité Française Auvergne Rhône-Alpes, soit des personnes âgées de soixante ans et plus (M = 71.9 ans ; ET = 16.6) résidant à leur domicile et bénéficiant de Soins de Prévention et de Soutien (SPS). Seuls les usagers présentant un score minimum de 18 au Mini Mental State Examination (Folstein, Folstein, & McHugh, Reference Folstein, Folstein and McHugh1975) ont été sollicités. Ce score limite permettait de s’assurer de l’absence de déficience cognitive (Hadjistavropoulos et al., Reference Hadjistavropoulos, Herr, Turk, Fine, Dworkin and Helme2007).
Une première évaluation a été effectuée auprès de 26 usagers en février/mars 2018 (t0), deux mois après la mise en place du Pôle BE-A. La deuxième batterie de questionnaires a été complétée trois mois après la première, soit en mai/juin 2018 auprès de 19 usagers (t1). La différence en termes de nombre de participant entre les deux temps de l’étude s’explique par le critère initial d’inclusion (score au MMSE inférieur à 18 en t1 pour quatre participants), par le refus d’un usager à participer à la deuxième batterie de questionnaires et par le décès de deux participants entre les deux temps d’évaluation.
Description des principales caractéristiques de santé et socio-démographiques de l’échantillon
Au total, sur les 19 usagers (17 femmes et deux hommes) qui ont participé aux deux entretiens, huit d’entre eux étaient en Groupe Iso-Ressources (GIR) 2, deux en GIR 3, sept en GIR 4 et deux étaient en GIR 5. Le GIR définit le niveau d’autonomie physique des personnes âgées à partir de la grille AGGIR (Syndicat National de Gérontologie Clinique, 1994), le niveau 1 étant le niveau de perte d’autonomie le plus fort et le niveau 6 le plus faible. Les participants recevaient en moyenne trois visites par semaine en dehors des visites du SSIAD (de 0 pour certains à 10 pour d’autres). Concernant le statut familial des participants, cinq étaient veufs, trois étaient divorcés, cinq étaient célibataires et six étaient mariés. Le nombre d’enfant moyen était de 2.1 et neuf participants bénéficiaient de la présence d’un aidant au quotidien. Pour le niveau d’étude, huit participants avaient interrompu leur parcours scolaire à la fin de l’école primaire, sept avaient obtenu le certificat d’étude, deux avaient obtenu un CAP, et deux avaient obtenu le BAC et un diplôme supérieur. Concernant les professions exercées, une participante avait été femme au foyer, quatorze avaient exercé un emploi d’ouvrier, deux avaient été techniciens et deux avaient eu le statut de cadre. Enfin, ils ont tous bénéficié d’une ou plusieurs séances de un à quatre SPS différents sur cette période de trois mois. Le nombre de séances moyen dont les usagers ont bénéficié était de 10.6 (Minimum = 4 ; Maximum = 33). Du fait de la diversité des participants, l’échantillon de cette étude présente une grande hétérogénéité. Des résultats complémentaires, prenant en compte les différentes caractéristiques des participants, seront exposés à la suite des analyses principales de cette étude.
Comparaison des données descriptives de l’échantillon à celles reportées dans la littérature sur les principales mesures d’intérêt (voir leur description dans la partie Matériel ci-dessous)
Afin de pouvoir comparer de manière descriptive les caractéristiques physiques et mentales des personnes ayant participé à la présente étude, le Tableau 2 présente les scores moyens (et écarts-types) observés pour certaines dimensions du bien-être et de l’autonomie à côté de ceux reportés dans la littérature sur des personnes âgées du même âge ne présentant pas de limitation fonctionnelle. Ainsi, il semble que les participants à cette étude présentent des scores moyens proches de ceux rapportés dans la littérature pour les mesures de dépression et de qualité de vie mentale. Cependant, au regard des moyennes et des écarts-types du Tableau 2, il semble apparaître une grande différence pour les autres mesures. Le niveau d’anxiété des usagers du SSIAD semble beaucoup plus fort que celui des personnes âgées étudiées dans la littérature, et les niveaux de bien-être physique et psychologique, de qualité de vie physique, d’autonomie psychologique, d’autodétermination, de maîtrise de l’environnement, de développement personnel, de relations positives, de sens à la vie et d’acceptation de soi semblent beaucoup plus faibles que ceux rapportés dans la littérature.
Tableau 2: Scores moyens obtenus par les participants de cette étude et scores moyens obtenus par des personnes âgées du même âge dans la littérature sur les indicateurs d’intérêt.
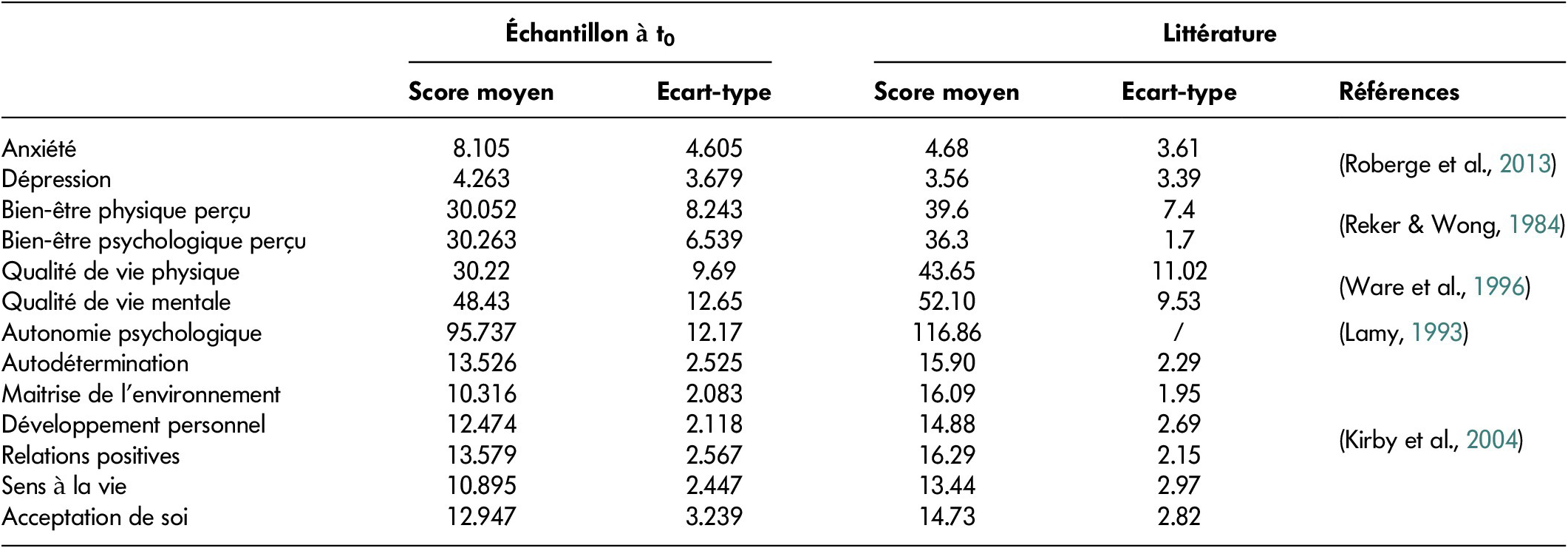
La première colonne comprend les scores moyens de l’échantillon de cette étude à t0, la deuxième colonne renvoie aux scores moyens de certains travaux de la littérature portant sur la prévention de la perte d’autonomie des personnes âgées à domicile du même âge.
2. Matériel
Une batterie comprenant différents questionnaires validés a été utilisée afin de pouvoir mesurer au mieux les conceptions multidimensionnelles du bien-être et de l’autonomie détaillées précédemment.
Questionnaire de l’Autonomie Psychologique (QAP) (Dubé et al., Reference Dubé, Lapierre, Alain and Lalande1990). Ce questionnaire québécois validé auprès des personnes âgées francophones mesure deux dimensions de l’autonomie psychologique : le contrôle comportemental (14 items) et le contrôle décisionnel (14 items). Ces deux dimensions comprennent chacune trois facteurs : la dynamique de l’individu (sur les aspects émotif, cognitif et volonté), les capacités (cognitives, sociales et physiques) et l’intégration sociale. Les tests de fidélité effectués montrent une excellente consistance interne avec un coefficient alpha de Cronbach de 0.89 pour la globalité de l’échelle.
Échelle du bien-être psychologique (Ryff & Keyes, Reference Ryff and Keyes1995). Cette échelle mesure les six besoins fondamentaux du bien-être selon la théorie de l’auteur : l’autodétermination, la maîtrise de l’environnement, le développement personnel, les relations positives, le sens donné à la vie et l’acceptation de soi. Dans cette évaluation, une version courte à 18 items a été choisie en raison du temps de passation, l’alpha de Cronbach varie de 0.33 à 0.56 selon les dimensions. Chaque item est évalué sur une échelle de six points (de « 1 » : Désaccord à « 6 » : Accord) selon si l’énoncé s’applique à la situation vécue par l’individu interrogé.
Perceived Well-Being Scale (PWB) (Reker & Wong, Reference Reker and Wong1984). Cette échelle est composée de 14 questions qui mesurent le bien-être à travers deux indicateurs globaux, 8 questions portent sur l’indicateur de bien-être physique et 6 portent sur l’indicateur de bien-être psychologique. Chaque item est présenté sous forme d’affirmation pour laquelle l’individu juge sur une échelle de 7 points (de fortement d’accord à fortement en désaccord) à quel point elle lui correspond. Elle a été traduite en français par Vézina, Bourque, et Bélanger (Reference Vézina, Bourque and Bélanger1988). L’alpha de Cronbach est de 0.82 pour le bien-être psychologique et de 0.78 pour le bien-être physique.
Hospital Anxiety and Depression Scale (HADS) (Zigmond & Snaith, Reference Zigmond and Snaith1983). Cette échelle permet de mesurer le niveau d’anxiété des patients ainsi que leur niveau de dépression en 14 items (sept pour l’anxiété et sept pour la dépression). Chaque item est côté de 0 à 3 points, les scores d’anxiété et de dépression peuvent donc varier de 0 à 21 points. Le coefficient alpha de Cronbach varie entre 0.79 et 0.90 selon les études pour les deux sous échelles. La version française de cette échelle a été validée par Lépine et al. en 1985.
Medical Outcome Study Short Form (MOS SF-12) (Ware, Kosinski, & Keller, Reference Ware, Kosinski and Keller1996). Ce questionnaire est un outil de mesure quantitative de la qualité de vie en rapport avec l’état de santé perçu. Il s’agit de la version courte du SF-36, validé en français (Leplège et al., Reference Leplège, Ecosse, Verdier and Perneger1998). Il permet d’obtenir deux scores : un score de qualité de vie mentale (MCS, Mental Component Summary Scale) et un score de qualité de vie physique (PCS, Physical Component Summary Scale). Chaque item fait appel à une échelle de Likert et le score est ensuite pondéré afin d’obtenir une note allant de 0 (qualité de vie minimale) à 100 (qualité de vie maximale).
Questionnaire de Satisfaction Corporelle et de Perception Globale de Soi (QSCPGS) (Evers & Verbanck, Reference Evers and Verbanck2010). Ce questionnaire mesure l’estime de soi et a été validé auprès de sujets non-cliniques. Il est composé de deux parties constituées chacune de dix items. La première cherche à évaluer comment l’individu perçoit son corps et la seconde permet de mesurer la perception qu’il a de lui-même de façon plus générale. Chacun des items est une dyade composée d’un terme positif (bonne santé, pur, calme…) et du terme contraire négatif (mauvaise santé, impur, nerveux…) ; ces deux expressions sont opposées par une échelle de Likert en 5 points (de 1 : « très peu » à 5 : « très fort ») présentés en miroir et séparés en leur centre par le 0.
Instrumental Activities of Daily Living (IADL) (Lawton & Brody, Reference Lawton and Brody1969). Issue des travaux sur les activités de la vie quotidienne (Katz et al., Reference Katz, Ford, Moskowitz, Jackson and Jaffe1963), cette échelle mesure le niveau de dépendance dans les activités instrumentales de la vie quotidienne (utiliser le téléphone, faire les courses et la cuisine, faire le ménage et la lessive, utiliser les transports en communs, prendre ses médicaments, gérer son budget). La dépendance est évaluée sur un gradient de 1 à 5 points par item. Un score élevé traduit un niveau de dépendance élevé.
3. Procédure
L’ensemble des mesures a été recueilli à deux reprises, lors d’une première session (t0) au début du programme, environ deux mois après sa mise en place, et lors d’une seconde session (t1) trois mois après la première. Un cahier d’observation a été élaboré comprenant les critères d’inclusion et l’ensemble des questionnaires énoncés précédemment. Seul le questionnaire des IADL était complété par l’équipe soignante au sein du SSIAD. Avant la passation, tous les participants à cette évaluation ont reçu en t0 et t1 une lettre signée de l’infirmière coordinatrice leur expliquant la démarche. Puis un rendez-vous était convenu (par téléphone ou via les aides-soignants). Les passations se déroulaient au domicile des usagers en hétéro-évaluation afin de permettre aux usagers un moment d’échange et de partage mais aussi pour éviter de trop nombreuses réponses manquantes, une mauvaise compréhension des consignes ou des situations d’échec. Le temps de passation était d’environ 45 à 60 minutes par session et pour chaque participant.
4. Hypothèses
Les usagers du SSIAD bénéficiant du Pôle Bien-Être Autonomie devraient présenter un meilleur niveau de bien-être subjectif en t1 (comparativement à t0) à travers l’amélioration des deux indicateurs globaux (bien-être physique et bien-être psychologique) et des deux composantes du concept (cognitive et affective). Une augmentation du niveau de l’estime de soi, de la qualité de vie et de la satisfaction des six besoins fondamentaux (autodétermination, maîtrise de l’environnement, développement personnel, relations positives, sens donné à la vie et acceptation de soi) traduirait une amélioration de la composante cognitive. Une diminution des niveaux d’anxiété et de dépression traduirait une amélioration de la composante affective. Concernant l’autonomie, la littérature sur la prévention de la perte d’autonomie montre qu’en l’absence d’intervention, le niveau d’autonomie physique des personnes âgées décline naturellement en lien avec le processus de vieillissement, contrairement aux personnes qui bénéficient d’une intervention de prévention (Gitlin et al., Reference Gitlin, Winter, Dennis, Corcoran, Schinfeld and Hauck2006; Pardessus et al., Reference Pardessus, Puisieux, Di Pompeo, Gaudefroy, Thevenon and Dewailly2002). Ainsi, dans la présente étude les participants devraient présenter un déclin limité de l’autonomie physique en t1. Enfin, le niveau d’autonomie psychologique des usagers devrait s’améliorer en t1 en raison du renforcement de la capacité décisionnelle impliquée dans la participation aux SPS.
Résultats
Résultats pour l’ensemble des bénéficiaires (échantillon total). Les données récoltées ont tout d’abord été soumises à un test de normalité via le Test de Shapiro-Wilk.
Les résultats du Tableau 3 permettent de confirmer que les données de l’autonomie psychologique (QAP), du bien-être physique et psychologique (PWB), des sous-échelle du BEP (autodétermination, maîtrise, développement personnel, relations positives, sens à la vie et acceptation de soi), de la qualité de vie physique et mentale (MOS SF-12) et de l’estime de soi (QSCPG) sont comparables à celles de la population parente, ce qui n’est pas le cas pour l’HADS (anxiété et dépression), ni pour les IADL (autonomie physique). Afin de tester les hypothèses, l’analyse des données comprend ensuite la comparaison de deux séries de mesures pour les 19 participants ayant complété les deux temps de mesures (t0 et t1). Aux vues des résultats du test de normalité (Tableau 3), l’utilisation d’un test paramétrique adapté à la structuration de nos données (i.e., mesures répétées) est nécessaire pour les variables qui suivent une distribution normale : l’autonomie psychologique (QAP), le bien-être physique et psychologique (PWB et BEP), la qualité de vie physique et mentale (MOS SF-12) ainsi que l’estime de soi (QSCPG). Le Test de Student pour données appariées est ainsi le plus approprié pour mesurer l’impact du Pôle Bien-Être Autonomie pour ces variables. Pour les autres variables (anxiété, dépression et autonomie physique), un test non paramétrique (Test de Wilcoxon) pour données appariées sera utilisé.
Tableau 3: Récapitulatif et test de normalité des résultats obtenus par les usagers aux différentes échelles du protocole
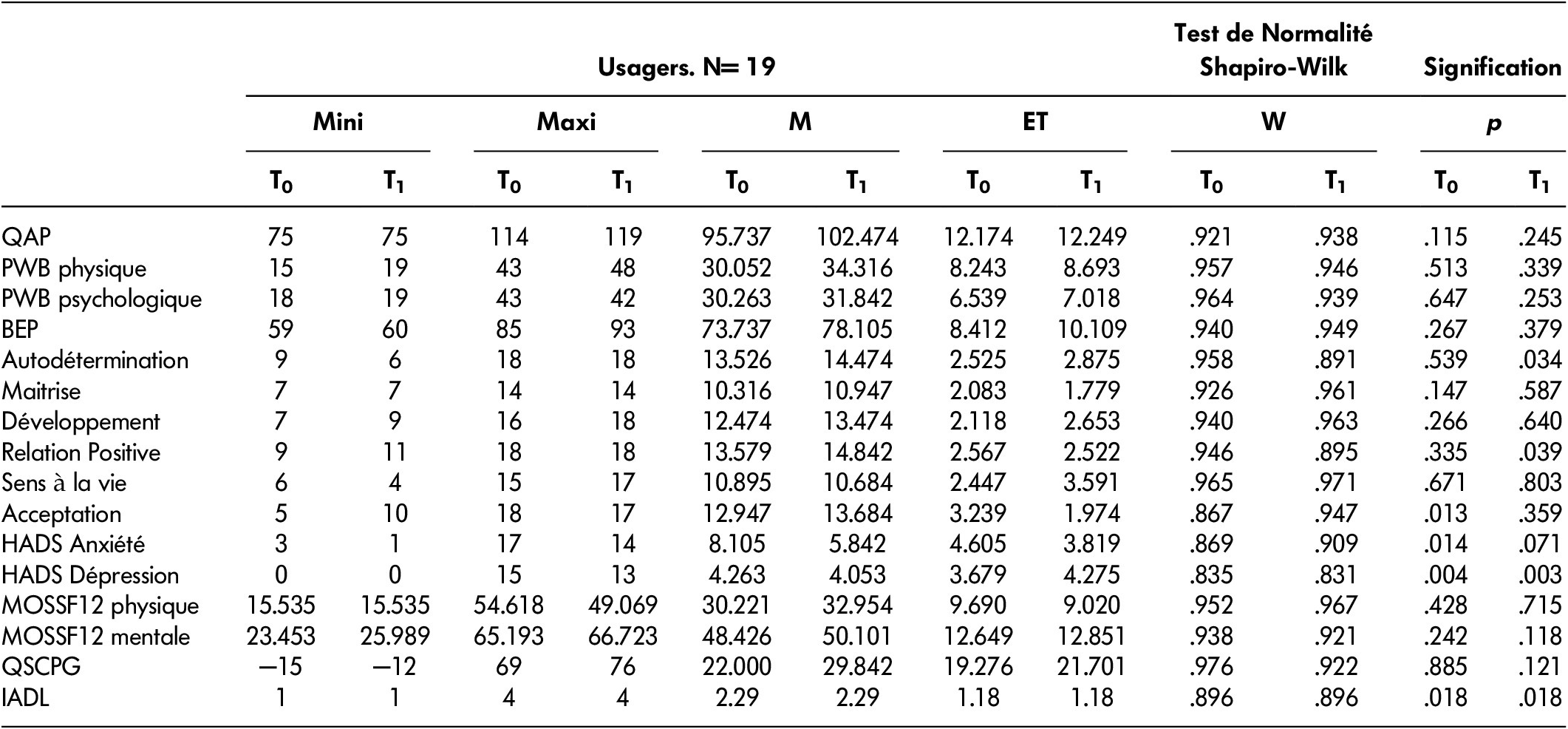
Légende des échelles : QAP : Questionnaire de l’Autonomie Psychologique, PWB : Perceived Well-Being Scale, BEP : Échelle du Bien-Être Psychologique, HADS : Hospital Anxiety and Depression Scale, MOSSF12 : Qualité de vie, QSCPG : Questionnaire de la Satisfaction Corporelle et Perception Globale de Soi, IADL : Instrumental Activities Daily Living
Le Tableau 4 montre des différences significatives entre t0 et t1 au sein de chacune des composantes du bien-être subjectif. Les résultats font apparaître une amélioration de l’autodétermination (p = 0.049 ; d = 0.484) et de l’estime de soi (QSCPG : p = 0.028 ; d = 0.678) pour la composante cognitive, et une amélioration du bien-être physique (p = 0.008 ; d = 0.679) ainsi qu’une diminution de l’anxiété (p = 0.030 ; d = 0.535) pour la composante affective. De la même façon, concernant l’autonomie, les analyses montrent une amélioration significative pour la dimension psychologique (QAP : p = 0.036 ; d = 0.518). Les indicateurs de taille d’effet de ces différentes mesures traduisent que les scores moyens relevés en t1 se situent à plus d’un demi écart-type au-dessus des scores moyens relevés en t0. Par ailleurs, les scores moyens d’autonomie physique mesurés par l’échelle des IADL ne présentent aucune différence entre t0 et t1.
Tableau 4: Comparaison des moyennes aux scores de bien-être et d’autonomie avant et après la mise en place du Pôle Bien-Être Autonomie
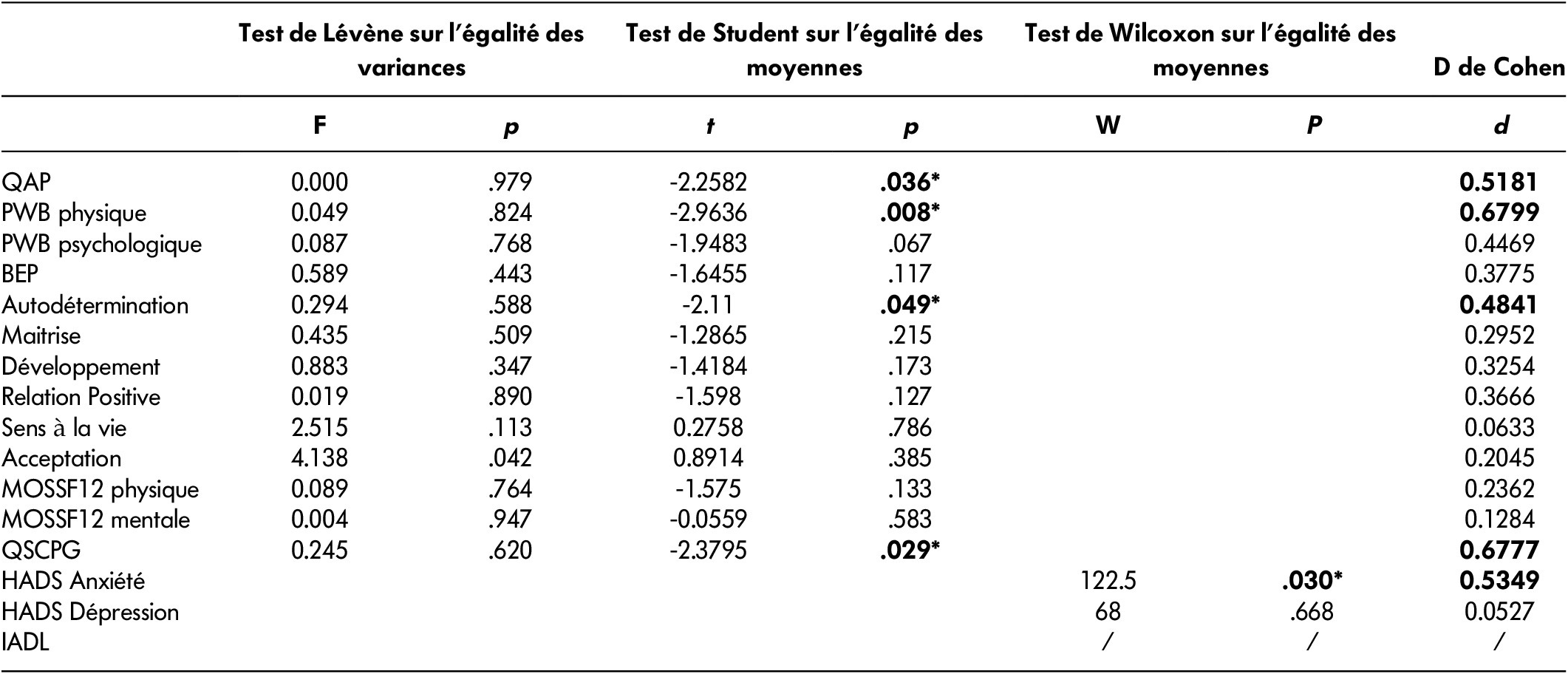
Comparaisons de moyennes effectuées entre t0 et t1 avec les tests de Student et de Wilcoxon sur les différentes échelles. Les résultats significatifs au niveau 0,05 sont illustrés par une étoile (*).
Résultats spécifiques en fonction des principales caractéristiques de santé et socio-démographiques des participants (sous-échantillons).
Au vu de l’hétérogénéité de l’échantillon global, il semblait important d’examiner si les effets observés dans le Tableau 4 sont plus ou moins importants en fonction des caractéristiques de l’échantillon. Pour cela, des analyses de variance mixtes (ANOVA) ont été réalisées sur chacune des variables, prenant en compte, séparément, le niveau de dépendance des participants (GIR 2/3 versus GIR 4/5), leur âge (plus versus moins de 70 ans), le nombre de SPS reçu (un versus plus de un) et le nombre total de séances dont ils ont bénéficié (plus de cinq versus cinq ou moins). Les résultats significatifs obtenus montrent que le niveau de dépendance initiale des participants et le nombre de SPS semblent impacter respectivement les niveaux d’anxiété et d’autonomie psychologique. Ainsi, les participants qui ont bénéficié de plusieurs SPS différents présentent une amélioration plus importante de leur niveau d’autonomie psychologique en t1 comparativement aux participants qui n’ont reçu qu’un seul SPS, F(1,17) = 4.767, p = 0.037. Et, de la même manière, les participants avec un faible niveau de dépendance initiale (GIR 4/5) présentent une diminution plus importante de leur niveau d’anxiété en t1 comparativement aux participants avec un niveau de dépendance initiale plus élevé (GIR 1/2), F(1,17) = 5.080, p = 0.043.
Discussion
En cherchant à tester l’efficacité du Pôle Bien-Être Autonomie sur les niveaux de bien-être subjectif et d’autonomie d’une population pour laquelle la plupart des interventions de prévention de la perte d’autonomie restent inadaptées, la présente étude préliminaire avait plusieurs objectifs : tester quels sont les construits et les mesures associées les plus sensibles pour cette population, déterminer quelles sont possiblement les sous-populations les plus pertinentes à cibler ainsi que l’intérêt du nombre de SPS concernés.
La première hypothèse proposait que le Pôle Bien-Être Autonomie mis en place auprès des personnes âgées, via la mise en œuvre d’un ou plusieurs SPS, améliore leur niveau de bien-être subjectif. Les analyses effectuées ont montré une amélioration significative des niveaux de bien-être physique perçu, d’autodétermination, d’estime de soi et une diminution significative du niveau d’anxiété. Ces résultats concordent avec l’étude de Rodríguez-Díaz et al. (Reference Rodríguez-Díaz, Pérez-Marfil and Cruz-Quintana2016) qui montre qu’un programme d’activité physique couplé à de la gestion émotionnelle en institution permet de réduire le niveau d’anxiété et de promouvoir l’estime de soi des bénéficiaires. Mais la particularité de la présente étude est de s’intéresser aux personnes âgées à domicile qui présentent déjà plusieurs limitations fonctionnelles, et en ce sens les résultats sont particulièrement encourageants pour cette population spécifique. En effet, un faible niveau de bien-être physique, une faible estime de soi et un haut niveau d’anxiété sont trois dimensions résultantes de cette limitation fonctionnelle qui affectent les personnes âgées inscrites dans un parcours de soins infirmiers à domicile. Si l’absence d’un groupe contrôle ne nous permet pas d’affirmer le lien entre la mise en place du programme et l’amélioration de ces trois dimensions, ces résultats obtenus en trois mois seulement restent notables et pourraient s’expliquer à travers différentes perspectives théoriques.
Dans une approche psychosociale du vieillissement, Levy (Reference Levy2009) propose l’hypothèse selon laquelle l’exposition répétée à des stéréotypes négatifs liés au vieillissement engendrerait une internalisation de ces stéréotypes et provoquerait une perception négative du vieillissement. Ce processus pourrait alors avoir des conséquences sur la santé et sur les composantes du bien-être physique, émotionnel et cognitif dès lors qu’on se considère comme une personne âgée. De récentes études ont par ailleurs démontré que la discrimination liée à l’âge accroît la peur de vieillir et menace la perception de son propre vieillissement, ceci entraînant une diminution du niveau d’estime de soi (Giasson et al., Reference Giasson, Queen, Larkina and Smith2017; Marquet et al., Reference Marquet, Chasteen, Plaks and Balasubramaniam2018). Les participants à la présente étude sont confrontés chaque jour à un renforcement du stéréotype lié au vieillissement : l’intervention des aides-soignants pour des soins de nursing leur renvoie quotidiennement l’image de leurs incapacités et peut laisser place à une vision négative et anxiogène de leur propre vieillissement. Dès lors, on peut tout à fait imaginer que, par exemple, du fait de ses limitations fonctionnelles, un usager ne se sente plus en capacité de cuisiner pour sa famille qui lui rend visite. Dans de telles conditions, le maintien d’une bonne estime de soi peut s’avérer compliqué. La pratique de SPS pourrait ainsi permettre aux personnes âgées de prendre conscience de certaines capacités encore existantes et de réduire l’anxiété face à son propre vieillissement. Pour reprendre l’exemple ci-dessus, l’usager pourrait retrouver le plaisir de confectionner une pâtisserie pour ses proches grâce à l’Atelier Nutrition. En ce sens, les SPS ont possiblement amélioré l’estime de soi via une diminution de la saillance du stéréotype négatif relatif à la vieillesse. Les croyances stéréotypiques relatives à la vieillesse n’ayant pas été mesurées dans la présente étude, ce mécanisme reste spéculatif mais pourra être investigué dans des recherches futures.
Pour l’anxiété plus particulièrement, une autre explication est possible si on tient compte du score élevé obtenu en t0 à cet indicateur par les participants de la présente étude comparativement à la moyenne de la population âgée reportée dans la littérature (cf. Tableau 2). Les personnes âgées inscrites dans des parcours de soins à domicile présentent plusieurs incapacités physiques et cela peut entraîner une détresse psychologique en termes d’anxiété liée à la peur de mourir ou à la peur de chuter (Rodríguez-Díaz, Cruz-Quintana, & Pérez-Marfil, Reference Rodríguez Díaz, Cruz-Quintana and Pérez-Marfil2014). Ces incapacités physiques provoquent une diminution du sentiment d’auto-efficacité et engendrent un amoindrissement de la pratique d’activités. Les études montrent que cette diminution des distractions peut avoir des effets néfastes sur la composante affective du bien-être (Bouisson & Swendsen, Reference Bouisson and Swendsen2003). Ainsi, il est possible que la pratique de SPS vienne contrer ce schéma en diminuant l’anxiété liée au déclin physique, ce qui augmenterait les perspectives futures des bénéficiaires à travers le renforcement du sentiment d’auto-efficacité.
Par exemple, à travers la Mobilisation Autonomie, les personnes âgées sont à nouveau capables de sortir de leur environnement et cela apporte de nouvelles perspectives en termes d’activités ou de liens sociaux. En appui à cette explication, une étude de 2013 a mis en évidence le rôle médiateur du sentiment d’auto-efficacité dans le renforcement de la satisfaction de vie caractérisant la composante cognitive du bien-être (Gana et al., Reference Gana, Klein, Saada and Trouillet2013). Cependant, dans la présente étude préliminaire, les analyses ne montrent pas d’amélioration de la qualité de vie des bénéficiaires telle que mesurée par le MOS SF-12 (Ware et al., Reference Ware, Kosinski and Keller1996). D’autres travaux, utilisant ce même questionnaire pour mesurer la qualité de vie, observent comme dans la présente étude aucune amélioration post intervention sur les scores à cette échelle (Rodríguez-Díaz et al., Reference Rodríguez-Díaz, Pérez-Marfil and Cruz-Quintana2016). En contraste, l’étude de Gana et al. (Reference Gana, Klein, Saada and Trouillet2013), comme beaucoup d’autres études, utilisent l’échelle de satisfaction de vie de Diener et al. (Reference Diener, Emmons, Larsen and Griffin1985) pour mesurer la composante cognitive du bien-être subjectif. Il est donc possible que le questionnaire MOS SF-12 ne soit pas, d’une part, l’indicateur le plus adapté pour mesurer cette composante du bien-être et, d’autre part, l’indicateur le plus adapté à la population ciblée dans la présente étude. En effet, la sous-échelle qualité de vie physique évalue, entre autres, la capacité des individus à monter des marches d’escalier ou à déplacer des objets lourds. Au regard des limitations fonctionnelles caractérisant cette population cible, les participants à cette étude ne peuvent pas montrer d’amélioration dans ces domaines. Une mesure plus adaptée, davantage sensible à des améliorations quantitativement plus ténues et/ou qualitativement différentes, représente ainsi une alternative plus viable pour des recherches futures. Par ailleurs, concernant la sous-échelle de l’HADS (Zigmond & Snaith, Reference Zigmond and Snaith1983) mesurant la dépression, l’absence de résultat peut s’expliquer par l’absence de symptomatologie dépressive chez les participants de cette étude avant même la mise en œuvre de l’intervention. Le score moyen de dépression initialement obtenu dans cette étude est bien inférieur au seuil diagnostique de 8 retenu par les auteurs de l’HADS pour attester la présence d’une symptomatologie dépressive avérée (Lépine et al., Reference Lépine, Godchau, Brun and Lempérière1985). Il est donc difficile de détecter une amélioration significative. Une nouvelle fois, ces caractéristiques correspondent à celles de l’étude de Rodríguez-Díaz et al. (Reference Rodríguez-Díaz, Pérez-Marfil and Cruz-Quintana2016) qui décrivent également un score moyen initial très faible et n’obtiennent donc aucune différence sur les niveaux de dépression après une intervention ciblant le bien-être.
Enfin, concernant l’échelle du bien-être psychologique (Ryff & Keyes, Reference Ryff and Keyes1995), seul le niveau d’autodétermination est significativement plus élevé après l’intervention. Pour rappel, Ryff (Reference Ryff1995) définit le sens à la vie comme le fait de percevoir un sens dans sa vie passée et présente mais aussi le fait d’avoir des croyances et des objectifs qui donnent un sens à la vie future. Les SPS proposés par le SSIAD ne portent ni sur des objectifs de vie, ni sur des croyances, ce qui peut expliquer l’absence de résultat pour cette sous-échelle. Par ailleurs, bien que certains SPS (i.e., atelier nutrition, atelier lecture et mobilisation autonomie) fassent directement appels aux notions d’efficacité et de compétence, il est envisageable que les usagers attribuent en partie ces compétences à l’intervention des aides-soignants. Cela expliquerait l’absence de résultat observée pour la dimension maîtrise de l’environnement, même si, dans un contexte de soin, il semble important de tenir compte de l’interaction entre un soignant et un usager. Dans ce cadre, se sentir autonome à travers la relation à l’autre renvoie directement à la notion d’autonomie dans le vieillissement (Lindberg et al., Reference Lindberg, Fagerström, Sivberg and Willman2014).
Par ailleurs, l’absence de différence pour la sous-échelle relations positives est un résultat surprenant puisque les SPS mobilisation autonomie et atelier nutrition font directement appel à cette composante à travers les rencontres en mobilisation extérieure ou à travers l’idée du partage de la confection. Et, en appui à cette constatation, il semble également que la relation soignants-usagers s’améliore à travers la pratique des SPS. Les aides-soignants rapportent en effet que la nature même des SPS est très différente des soins de nursing pratiqués habituellement. Ils expliquent en premier lieu avoir plus de temps à accorder aux usagers lors de la pratique de ces SPS, mais également ne plus percevoir les bénéficiaires comme étant uniquement des patients malades qui ont besoin d’aide. Ils affirment alors que la particularité de ces soins est de renforcer la confiance, le respect et la complicité dans la relation soignant-usager. Dans la mesure où ces spécificités ne semblent pas adéquatement mesurées par l’échelle de bien-être psychologique de Ryff et Keyes (Reference Ryff1995), possiblement reflétées par l’absence d’amélioration des scores entre les deux temps de mesure, se pose la question de la pertinence de cet outil pour notre population cible. Au regard de la présente étude préliminaire, il se pourrait que l’échelle PWB (Reker & Wong, Reference Reker and Wong1984) soit plus adaptée pour évaluer le bien-être et son évolution auprès des personnes âgées à domicile présentant déjà plusieurs limitations fonctionnelles. Les résultats de la présente étude montrent en effet une amélioration pour le bien-être physique, ainsi qu’une amélioration tendancielle pour le bien-être psychologique.
La deuxième hypothèse proposait que les SPS améliorent l’autonomie psychologique des bénéficiaires et amoindrissent le déclin de leur autonomie physique. L’analyse des résultats concorde en partie avec cette hypothèse. Tout d’abord, l’amélioration de l’autonomie psychologique des bénéficiaires pourrait être mise en relation avec la valorisation des capacités décisionnelles des usagers. Pour rappel, l’autonomie psychologique est définie comme la volonté de choisir et de prendre des décisions, c’est-à-dire de contrôler son quotidien. Chez des personnes âgées inscrites dans un parcours de soin à domicile, les journées sont en partie rythmées par la présence des aides-soignants ou des auxiliaires de vie qui viennent en aide aux personnes pour assurer les activités de la vie quotidienne (se nourrir, se laver, s’habiller, etc.), activités perçues comme obligatoires et dont les horaires et le rythme sont régulièrement imposés. La pratique des SPS vient justement contrer ce schéma en permettant aux personnes âgées de choisir et de contrôler diverses informations : la mise en œuvre des séances, la validation du jour et de l’horaire proposé, le choix des activités réalisées pendant une séance, la possibilité d’exprimer un refus ou la fin d’une séance. L’analyse des résultats a ensuite montré une absence de déclin dans les activités instrumentales de la vie quotidienne entre t0 et t1. Ce résultat est encourageant mais il est difficilement interprétable. D’une part, les faibles scores moyens obtenus aux IADL en t0 couplés à l’absence d’un groupe contrôle ne nous permettent pas d’affirmer s’il s’agit d’un réel maintien des capacités physiques ou si les usagers présentent un score plancher à cette échelle en lien avec leur caractéristiques physiques initiales. Nous pouvons également nous demander si l’intervalle de trois mois entre les deux temps de mesures est suffisant pour affirmer un maintien d’autonomie. D’autre part, cette échelle ayant été complétée par les aides-soignants du service, il est possible que la perception de subtiles différences de capacités physiques, malgré leurs regards experts, soit moins fine que celle des usagers eux-mêmes.
Cette étude a également permis de mettre en avant d’autres résultats plus exploratoires qui indiquent pour quels sous-échantillons et sous quelle disposition le programme semble avoir le plus d’impact. Les analyses effectuées montrent d’une part une diminution significative du niveau d’anxiété pour les participants présentant une moindre limitation fonctionnelle (GIR 4/ 5) comparativement à ceux qui présentent un niveau d’incapacité plus avancé (GIR 2/3), et d’autre part un renforcement significatif de l’autonomie psychologique lorsqu’ils participent à au moins deux SPS différents comparativement à ceux qui ne bénéficient que d’un seul SPS. Ces données pourront être prises en compte pour orienter la pratique des professionnels et pour les recherches futures.
Ainsi, les résultats obtenus dans cette étude engendrent plusieurs interrogations qui pourront faire l’objet d’une future évaluation du Pôle Bien-Être Autonomie. L’efficacité des activités physiques et sociales sur l’autonomie et le bien-être a déjà été prouvée, mais il serait intéressant de connaître l’impact de chacun des SPS sur ces construits (Bouaziz et al., Reference Bouaziz, Vogel, Schmitt, Kaltenbach, Geny and Lang2017; Joulain et al., Reference Joulain, Alaphilippe, Bailly and Hervé2010; Reis et al., Reference Reis, Sheldon, Gable, Roscoe and Ryan2000). Une nouvelle évaluation permettrait donc, au moyen d’une méthodologie précise, de comprendre pourquoi et comment les SPS mis en place dans le Pôle BE-A maintiennent l’autonomie des personnes âgées à domicile. Par exemple, un SPS comme l’atelier lecture pourrait améliorer les capacités cognitives perçues et donc diminuer l’anxiété relative aux situations de stimulation cognitive. Et cela préviendrait, à terme, la perte d’autonomie cognitive.
Bien que les résultats obtenus soient encourageants, leurs interprétations restent difficiles en raison de différentes limites méthodologiques. Tout d’abord, une évaluation du programme de prévention deux mois après sa mise en place peut expliquer l’absence de certains résultats. En effet, certains usagers avaient déjà bénéficié de plusieurs séances de SPS avant la première évaluation, il est donc possible que les niveaux de bien-être et d’autonomie initiaux soient légèrement surestimés et d’autres résultats seraient peut-être apparus si l’évaluation t0 avait pu commencer avant la mise en place du Pôle BE-A. Par ailleurs, l’exclusion de 4 participants sur le critère d’un score MMSE inférieur à 18 en t1, bien que cela ne soit pas diagnostique en soi de l’évolution du niveau bien-être, pourrait également représenter une limite aux résultats obtenus. L’absence d’un groupe contrôle et la faible taille d’échantillon représentent d’autres limites méthodologiques importantes ne permettant pas de conclure quant à l’efficacité du programme. Enfin, les résultats significatifs obtenus doivent être utilisés avec prudence au vu de l’intervalle temporel de l’évaluation et de l’hétérogénéité de notre échantillon. Une nouvelle évaluation avec une méthodologie plus rigoureuse est donc nécessaire pour mesurer l’efficacité du Pôle BE-A.
Les différentes limites dans ce premier travail d’évaluation incitent la Mutualité Française à effectuer une analyse plus approfondie du programme mis en place sous forme d’un essai contrôlé randomisé en reproduisant le programme dans différents Services de Soins Infirmiers à Domicile et en s’assurant d’une plus longue période de suivi. Une attention particulière devra être portée au choix des questionnaires au vu des résultats de ce premier travail. Il semble important de conserver l’HADS (Zigmond & Snaith, Reference Zigmond and Snaith1983), le Questionnaire de Satisfaction Corporelle et de Perception Globale de Soi (Evers & Verbanck, Reference Evers and Verbanck2010) et le Questionnaire de l’Autonomie Psychologique (Dubé et al., Reference Dubé, Lapierre, Alain and Lalande1990) qui ont montré des résultats assez consistants. Le Perceived Well-Being Scale (Reker & Wong, Reference Reker and Wong1984) serait également conservé pour mesurer le concept du bien-être sous ses composantes physiques et psychologiques, alors que l’échelle du bien-être psychologique (Ryff & Keyes, Reference Ryff and Keyes1995) ne devrait pas être retenue au vu de l’absence d’amélioration des scores pour chacune des sous-échelles dans la présente étude. Le questionnaire du MOS SF-12, n’étant pas adapté à la population étudiée, sera remplacé par un questionnaire de satisfaction de vie. Enfin, il sera sans doute intéressant de considérer des mesures de perception du stéréotype liée au vieillissement et du sentiment d’auto-efficacité.
Conclusion
L’objectif de cette étude était d’examiner la faisabilité méthodologique de l’évaluation d’une intervention de prévention de la perte d’autonomie sur les niveaux de bien-être subjectif et d’autonomie des bénéficiaires et de fournir des résultats préliminaires concernant son im pact. Pour cela, deux évaluations ont été menées en début et en fin d’intervention afin de comparer l’évolution de ces différents construits. Le bien-être subjectif a été considéré dans cette étude avec des indicateurs globaux et sous ses composantes affectives et cognitives. L’autonomie a été évaluée sous des dimensions physiques et psychologiques. Cette étude a permis de mettre en avant que le choix des questionnaires, un plus long intervalle temporel entre les deux évaluations et la présence d’un groupe contrôle sont primordiales pour mesurer l’impact d’une intervention centrée sur le bien-être et l’autonomie auprès d’une population si particulière. Les principaux résultats, qui restent préliminaires au regard des limites soulevées, ont montré une amélioration de l’autonomie psychologique et des effets à la fois sur un indicateur global du bien-être (bien-être physique) mais aussi sur les composantes cognitives (estime de soi, autodétermination) et affectives (anxiété) du concept. L’autonomie physique montre une absence de déclin sur les trois mois séparant les deux temps d’évaluation. Ces résultats sont prometteurs mais il semble important de reproduire une évaluation du programme, sous forme d’un essai contrôlé randomisé, afin de pouvoir les confirmer.
Remerciements
Cette étude a notamment été possible grâce au soutien financier de la Fédération Nationale de la Mutualité Française, de l’Agence Régionale de Santé et de l’Association Nationale de la Recherche et de la Technologie. Les auteurs remercient tout particulièrement l’ensemble des usagers du SSIAD qui ont accepté de participer à cette étude, ainsi que l’ensemble des intervenants du service.
Conflits d’intérêt
Les auteurs déclarent ne pas avoir de conflit d’intérêt.







